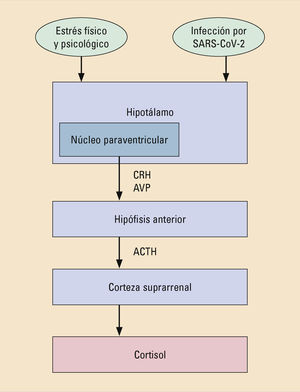
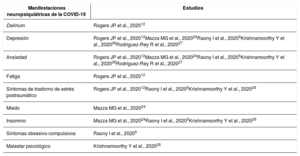
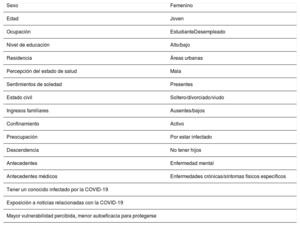
El síndrome respiratorio agudo grave por coronavirus 2 (SARS-CoV-2) es el agente etiológico de la enfermedad por coronavirus 2019 (COVID-19) que ha originado una pandemia en el año 2020. Esta crisis sanitaria ha tenido una importante repercusión sobre la salud mental de las personas que han padecido la propia enfermedad, de las que han estado expuestas a un confinamiento restrictivo y de los profesionales sanitarios que han estado trabajando, directa o indirectamente, en la atención de los pacientes. Aunque los mecanismos patogénicos relacionados con las manifestaciones neuropsiquiátricas en pacientes con COVID-19 son actualmente desconocidos, se han propuesto diferentes vías de acción para afectar al sistema nervioso central, entre las cuales se incluyen una vía directa o una vía indirecta. Entre ellas, parece desempeñar un papel fundamental la activación inflamatoria a través de la conocida como «tormenta de citoquinas», presente tanto en la COVID-19 como en algunos trastornos mentales. Analizamos también los efectos que ha tenido la pandemia sobre la población general, que ha tenido que estar en una situación de confinamiento, así como sobre los profesionales de la salud que han estado trabajando.
Palabras clave
Severe acute respiratory syndrome coronavirus 2 (SARS-CoV-2) is the etiological agent of the coronavirus 2019 (COVID-19) disease, which has caused a pandemic in 2020. This healthcare crisis has had a significant repercussion on the mental health of people who have had the disease itself, those who have undergone restrictive lockdowns, and healthcare professionals who have been working directly or indirectly in patient care. Although the pathological mechanisms related to neuropsychiatric manifestations in patients with COVID-19 are currently unknown, different methods of action through which the central nervous system could be affected have been proposed, including direct or indirect methods. Among them, inflammatory activation through what is known as a “cytokine storm,” which is present in both COVID-19 and some mental disorders, seems to play a fundamental role. We also analyze the effects the pandemic has had on the general population, which has had to be remain in lockdown, as well as on healthcare professionals who have been working.
Keywords
Identifíquese
¿Aún no es suscriptor de la revista?
Comprar el acceso al artículo
Comprando el artículo el pdf del mismo podrá ser descargado
Teléfono para incidencias
De lunes a viernes de 9h a 18h (GMT+1) excepto los meses de julio y agosto que será de 9 a 15h