Caso clínico
Mujer de 60 años con antecedentes de hepatopatía por el virus de la hepatitis C tratada y curada, hipotiroidismo primario (tratado con levotiroxina 75mg al día) y osteoporosis (recibiendo calcio carbonato/colecalciferol diario, calcifediol cada 15 días y denosumab cada 6 meses). Es fumadora de 20 cigarrillos al día, con un índice de paquetes/año (IPA) de 40, trabaja como frutera en un supermercado y es independiente para las actividades de la vida diaria. Acude a urgencias, enviada por su médico de Atención Primaria, por presentar un cuadro de disnea de mínimos esfuerzos desde hacía una semana, que había aumentado respecto a su situación habitual de disnea grado 1 (escala Medical Research Council —mMRC—) y que relacionaba con una situación de ansiedad, por lo que no había sido estudiada. Además, refería tos con expectoración verdosa, junto con fiebre de hasta 38,2°C, sin dolor torácico ni edemas en miembros inferiores. No tenía clínica digestiva ni urinaria. Se había administrado 2 dosis de la vacuna contra el SARS-CoV-2 y el test de antígenos fue negativo en su Centro de Salud.
A su llegada a urgencias se encontraba taquipneica, con una auscultación pulmonar con hipofonesis global, sin otros ruidos sobreañadidos. Presentaba una saturación basal de oxígeno del 80% que remontó al 97% con oxígeno a 4 litros/minuto; una presión arterial de 163/96mmHg y una frecuencia cardíaca de 103 latidos por minuto, con una temperatura de 36,1°C. Otros datos destacables de la exploración física fueron la delgadez con hábito asténico y la presencia de acropaquias en los dedos de las manos.
A partir de la exposición clínica, ¿cuál sería el diagnóstico sindrómico inicial?
¿Qué pruebas complementarias estarían indicadas?
¿Cuál sería la sospecha diagnóstica actual y el diagnóstico diferencial?
¿Cuál fue el procedimiento diagnóstico de certeza?
¿Cuál sería el planteamiento terapéutico?
El caso completo se publica íntegramente
en la página Web de Medicine
www.medicineonline.es/casosclinicos
¿Cuál sería el diagnóstico clínico inicial?Ante la marcada desaturación, se realizó una gasometría arterial basal que mostró un pH de 7,47, una presión arterial de oxígeno (PaO2) de 39mmHg, una presión arterial de dióxido de carbono (PaCO2) de 53mmHg y un bicarbonato (HCO3−) de 32,8 mmol/l, por lo que se estableció un diagnóstico de insuficiencia respiratoria aguda global en probable relación con una enfermedad pulmonar obstructiva crónica (EPOC), debido al antecedente de tabaquismo. Llamó la atención la buena tolerancia de la paciente a la hipoxemia durante la hospitalización, lo que puede sustentarse en que la patología estuviera presente desde hace tiempo, como constatan las acropaquías, y se hubieran establecido mecanismos de compensación de la insuficiencia respiratoria.
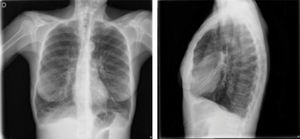
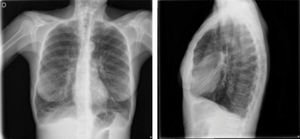
¿Qué pruebas complementarias habría que realizar?Es necesario realizar pruebas de laboratorio y de imagen torácica. En la analítica inicial destacó la aparición de 13400 leucocitos con desviación izquierda y sin eosinofilia, una hemoglobina de 18,0g/dl con hematocrito del 52,1% y una proteína C reactiva de 33,1mg/dl. En la radiografía de tórax no se observaron consolidaciones parenquimatosas ni derrame pleural, aunque sí alteraciones inespecíficas de la trama broncovascular bilateral y signos de hiperinsuflación pulmonar (fig. 1). Ante la insuficiencia respiratoria mantenida que obligó a escalar a mascarilla Ventimask® con fracción inspirada de oxígeno (FiO2) del 50% y 15 litros/minuto de oxígeno (O2) y un valor de dímero D elevado (1,39mg/l), se realizó una angio-tomografía computarizada (angio-TC) de tórax para descartar un tromboembolismo pulmonar. No se observaron defectos de repleción vascular, pero sí un extenso enfisema centroacinar de predominio en lóbulos superiores y bronquiectasias cilíndricas en ambas bases ocupadas por contenido mucoso, recibiendo tratamiento con amoxicilina más ácido clavulánico. La reacción en cadena de la polimerasa (PCR) para SARS-CoV-2 y gripe fueron negativas, pero positiva para rinovirus. Se determinó el valor de alfa-1-antitripsina, que estaba dentro de la normalidad (216mg/dl).
Las pruebas de función respiratoria efectuadas el día previo al alta mostraron un patrón obstructivo grave, con una capacidad vital forzada (FVC) de 1640ml (73,5%), un volumen espiratorio forzado en el primer segundo (FEV1) de 690ml (37,2%), un cociente FEV1/FVC del 42,15% y un FEV1 post-broncodilatador de 740ml (39,8%); con una capacidad de difusión del monóxido de carbono no detectable por FEV1 bajo. El ecocardiograma fue normal, sin datos de disfunción ventricular, ni valvulopatías o hipertensión pulmonar.
Diagnóstico diferencialHay que realizarlo con todas las posibles causas de disnea, tanto respiratorias como no respiratorias. Una posibilidad diagnóstica es el tromboembolismo pulmonar por la desaturación y la taquicardia más el aumento de dímero D, que fue descartado por la angio-TC de tórax. En esta paciente, el tabaquismo, el enfisema radiológico, la clínica infecciosa y la insuficiencia respiratoria orientan hacia la existencia de una enfermedad pulmonar obstructiva crónica (EPOC) agudizada. El broncoespasmo, el neumotórax, el derrame pleural y el traumatismo torácico deben considerarse como otras causas respiratorias, y la insuficiencia cardíaca y la hipertensión pulmonar como origen cardiovascular.
¿Qué pruebas complementarias realizadas contribuyen realmente al diagnóstico?La gasometría arterial permite establecer de forma definitiva y concreta si existe insuficiencia respiratoria y su tipo (aguda/crónica, hipoxémica/hipercápnica). La exploración clave es la espirometría, que determina si existe una obstrucción al flujo aéreo, la gravedad de esta y la reversibilidad de la misma; siendo diagnóstica en pacientes que sean fumadores y tengan síntomas respiratorios, como la de este caso.
Después de la clínica y las pruebas efectuadas, ¿cuál es el diagnóstico de la paciente?La EPOC es una enfermedad respiratoria caracterizada por limitación crónica al flujo aéreo persistente y síntomas como tos, expectoración, disnea progresiva y exacerbaciones, causada principalmente por el consumo de tabaco1. En esta paciente, la EPOC se confirmó con el estudio funcional respiratorio. Hay que recordar que la tasa de infradiagnóstico de la EPOC supera el 75%, y es mayor aún en mujeres. Con demasiada frecuencia, el diagnóstico se sigue realizando a raíz de una exacerbación que precisa ingreso hospitalario, por lo que hay que seguir insistiendo en la realización de espirometrías en todo paciente fumador mayor de 40 años. Dentro de esta patología, el síndrome de agudización de la EPOC (SAE) se define como un episodio de inestabilidad clínica en un paciente con EPOC, consecuencia del agravamiento de la limitación espiratoria al flujo aéreo o del proceso inflamatorio subyacente, caracterizado por un empeoramiento agudo de los síntomas respiratorios respecto a la situación basal2. Esta paciente es de riesgo alto al presentar un FEV1 posbroncodilatación inferior al 50%, un grado de disnea de 3-4 en la escala mMRC y el ingreso por agudización3. Según la clasificación de la guía GOLD4 pertenecería al GOLD 3, grupo D. No obstante, en situación basal esta situación podría replantearse como bien indica la guía GOLD.
¿Qué tratamiento habrá que plantear?En cuanto a las medidas generales, incluyen el abandono del tabaco, la actividad física regular, la vacunación contra el neumococo (vacuna conjugada 13-valente), el virus de la gripe y el SARS-CoV-2 y la adhesión al tratamiento inhalado3.
Para el momento agudo deben emplearse broncodilatadores de acción corta (salbutamol, de 400 a 600mg inhalados cada 4-6 horas y bromuro de ipratropio de 80 a 120mg cada 4-6 horas), junto con los de acción prolongada si ya los venía tomando2. El inicio del tratamiento con antibiótico estará especialmente indicado ante cambios en la coloración del esputo5 y si hay una PCR igual o superior a 20mg/dl, a pesar de que la coloración del esputo no sea concluyente6. El uso de corticoides se recomienda en pacientes con un SAE grave o muy grave y se valora en el tipo moderado2. También habrá que hacer una profilaxis de la enfermedad tromboembólica venosa y el tratamiento de las comorbilidades coexistentes.
La oxigenoterapia es fundamental si hay una insuficiencia respiratoria, priorizando una saturación entre el 88%-92%. La oxigenoterapia de alto flujo (OAF) consigue mejorar la oxigenación y la ventilación, disminuyendo la hipercapnia y mejorando la calidad de vida relacionada con la salud7. La ventilación mecánica no invasiva (VMNI) en pacientes con fallo respiratorio agudo hipercápnico disminuye la mortalidad, la necesidad de intubación y las complicaciones del tratamiento, en comparación con la ausencia de soporte ventilatorio, y la ventilación mecánica invasiva debe considerarse ante una parada respiratoria, intolerancia o fracaso de la VMNI, empeoramiento de la acidosis respiratoria (pH menor de 7,25), inestabilidad hemodinámica o disminución del nivel de consciencia2.
Evolución durante el ingreso y tras el altaLlegó a requerir oxigenoterapia de alto flujo con hasta el 60% de FiO2 y 40 litros/minuto de O2, consiguiendo al octavo día de su inicio un descenso progresivo hasta 1 litro/minuto de O2 (que se pautó durante 16 horas diarias al alta por saturación basal de oxígeno del 88%), y corticoterapia en pauta descendente. Tras el alta inició triple terapia broncodilatadora (corticoide inhalado, beta-2 agonista de acción prolongada y antimuscarínico de acción prolongada) y dejó de fumar, con una mejoría de su disnea y la desaparición de la expectoración un mes después; acordando un seguimiento posterior en 2 meses con pruebas de función respiratoria, gasometría arterial basal y radiografía de tórax.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
-
 Importante
Importante
-
 Muy importante
Muy importante
-
 Metaanálisis
Metaanálisis
-
 Ensayo clínico controlado
Ensayo clínico controlado
-
 Epidemiología
Epidemiología
-
 Artículo de revisión
Artículo de revisión
-
 Guía de práctica clínica
Guía de práctica clínica